Wat is toxische epidermale necrolyse (TEN)?
Inhoud
- Oorzaken
- Medicatie
- Infecties
- Symptomen
- Visuele voorbeelden
- Verbinding met het syndroom van Stevens-Johnson
- Risicofactoren
- Diagnose
- Behandeling
- Outlook
- Meenemen
Toxische epidermale necrolyse (TEN) is een zeldzame en ernstige huidaandoening. Vaak wordt het veroorzaakt door een bijwerking op medicijnen zoals anticonvulsiva of antibiotica.
Het belangrijkste symptoom is ernstige vervelling van de huid en blaarvorming. Het pellen vordert snel, wat resulteert in grote rauwe gebieden die kunnen sijpelen of huilen. Het tast ook de slijmvliezen aan, inclusief de mond, keel, ogen en genitale regio.
Medisch noodgevalAangezien TEN zich snel ontwikkelt, is het belangrijk om zo snel mogelijk hulp te krijgen. TEN is een levensbedreigende noodsituatie die onmiddellijke medische behandeling vereist.
Lees verder om de oorzaken en symptomen van TEN te onderzoeken, samen met hoe het wordt behandeld.
Oorzaken
Omdat TEN zo zeldzaam is, wordt het niet volledig begrepen. Het wordt meestal veroorzaakt door een abnormale reactie op medicatie. Soms is het moeilijk om de onderliggende oorzaak van TEN te identificeren.
Medicatie
De meest voorkomende oorzaak van TEN is een abnormale reactie op medicatie. Het staat ook bekend als een gevaarlijk type uitslag door drugs en is verantwoordelijk voor tot 95 procent van de TEN-gevallen.
Vaak vormt de aandoening zich binnen de eerste 8 weken na inname van het medicijn.
De volgende medicijnen worden meestal geassocieerd met TEN:
- anticonvulsiva
- oxicams (niet-steroïde ontstekingsremmende geneesmiddelen)
- sulfonamide-antibiotica
- allopurinol (voor jicht en ter voorkoming van nierstenen)
- nevirapine (middel tegen hiv)
Infecties
In zeer zeldzame gevallen wordt een TEN-achtige ziekte in verband gebracht met een infectie door een bacterie die bekend staat als Mycoplasma pneumoniae, die een luchtweginfectie veroorzaakt.
Symptomen
De symptomen van TEN zijn voor elke persoon verschillend. In de vroege stadia veroorzaakt het meestal griepachtige symptomen. Dit kan zijn:
- koorts
- pijn in het lichaam
- rode, prikkende ogen
- Moeite met slikken
- loopneus
- hoesten
- keelpijn
Na 1 tot 3 dagen pelt de huid met of zonder blaarvorming. Deze symptomen kunnen binnen enkele uren of dagen toenemen.
Andere symptomen zijn onder meer:
- rode, roze of paarse vlekken
- pijnlijke huid
- grote, ruwe delen van de huid (erosies)
- symptomen verspreiden zich naar de ogen, mond en geslachtsdelen
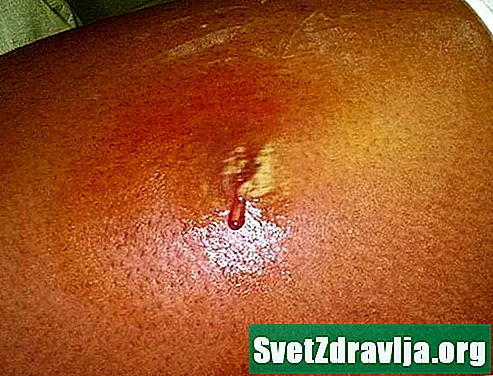
Visuele voorbeelden
Het belangrijkste symptoom van TEN is een pijnlijke peeling van de huid. Naarmate de toestand vordert, verspreidt de peeling zich snel door het lichaam.
Hieronder staan visuele voorbeelden van TEN.
Verbinding met het syndroom van Stevens-Johnson
Het Stevens-Johnson-syndroom (SJS) is, net als TEN, een ernstige huidaandoening die wordt veroorzaakt door een medicijn of, in zeldzame gevallen, verband houdt met een infectie. De twee aandoeningen bevinden zich op hetzelfde ziektespectrum en verschillen op basis van de hoeveelheid huid die erbij betrokken is.
SJS is minder ernstig. Bij SJS wordt bijvoorbeeld minder dan 10 procent van het lichaam aangetast door peeling van de huid. In TEN wordt meer dan 30 procent getroffen.
SJS is echter nog steeds een ernstige aandoening. Het vereist ook onmiddellijke medische noodhulp.
SJS en TEN overlappen elkaar vaak, dus de aandoeningen worden soms het Stevens-Johnson-syndroom / toxische epidermale necrolyse of SJS / TEN genoemd.
Risicofactoren
Hoewel iedereen die medicijnen gebruikt, TEN kan ontwikkelen, lopen sommige mensen een hoger risico.
Mogelijke risicofactoren zijn onder meer:
- Oudere leeftijd. TEN kunnen mensen van alle leeftijden treffen, maar het is waarschijnlijker dat het oudere volwassenen treft.
- Geslacht. Vrouwtjes hebben mogelijk een hoger risico op TEN.
- Verzwakt immuunsysteem. Mensen met een verzwakt immuunsysteem hebben meer kans om TEN te ontwikkelen. Dit kan gebeuren door aandoeningen zoals kanker of HIV.
- AIDS. SJS en TEN komen 1000 keer vaker voor bij mensen met aids.
- Genetica. Het risico is groter als u het HLA-B * 1502-allel heeft, dat het meest voorkomt bij mensen van Zuidoost-Aziatische, Chinese en Indiase afkomst. Het gen kan uw risico op TEN verhogen als u een bepaald medicijn gebruikt.
- Familiegeschiedenis. Het is waarschijnlijker dat u TEN krijgt als een direct familielid de aandoening heeft gehad.
- Reacties op medicijnen uit het verleden. Als u TEN heeft ontwikkeld na het innemen van een bepaald medicijn, loopt u een verhoogd risico als u hetzelfde medicijn gebruikt.
Diagnose
Een arts zal verschillende tests gebruiken om uw symptomen te diagnosticeren. Dit kan zijn:
- Fysiek examen. Tijdens een lichamelijk onderzoek zal een arts uw huid inspecteren op schilfering, gevoeligheid, mucosale betrokkenheid en infectie.
- Medische geschiedenis. Om uw algehele gezondheid te begrijpen, zal een arts naar uw medische geschiedenis vragen. Ze willen ook weten welke medicijnen u gebruikt, inclusief eventuele nieuwe medicijnen die u de afgelopen twee maanden heeft ingenomen, en ook welke allergieën u heeft.
- Huidbiopsie. Tijdens een huidbiopsie wordt een stukje aangetast huidweefsel uit uw lichaam verwijderd en naar een laboratorium gestuurd. Een specialist zal een microscoop gebruiken om het weefsel te onderzoeken en naar tekenen van TEN te zoeken.
- Bloed Test. Een bloedtest kan helpen bij het identificeren van tekenen van infectie of andere problemen met inwendige organen.
- Culturen. Een arts kan ook op zoek gaan naar een infectie door een bloed- of huidkweek te bestellen.
Hoewel de arts meestal alleen een diagnose van TEN kan stellen met een lichamelijk onderzoek, wordt vaak een huidbiopsie uitgevoerd om de diagnose te bevestigen.
Behandeling
In alle gevallen omvat de behandeling het stopzetten van het medicijn dat uw reactie heeft veroorzaakt.
Andere vormen van behandeling zijn afhankelijk van verschillende factoren, zoals:
- je leeftijd
- uw algehele gezondheid en medische geschiedenis
- de ernst van uw aandoening
- de aangetaste lichaamsdelen
- uw tolerantie voor bepaalde procedures
De behandeling omvat:
- Ziekenhuisopname. Iedereen met TEN moet worden verzorgd in een brandwondenafdeling.
- Zalven en verband. Een goede wondverzorging voorkomt verdere huidbeschadiging en beschermt de ruwe huid tegen vochtverlies en infectie. Om uw huid te beschermen, zal uw ziekenhuisteam plaatselijke zalven en wondverbanden gebruiken.
- Intraveneuze (IV) vloeistof en elektrolyten. Uitgebreid huidverlies dat lijkt op brandwonden, vooral bij TEN, leidt tot vochtverlies en een verstoorde elektrolytenbalans. U krijgt IV-vloeistof en elektrolyten om het risico te minimaliseren. Uw ziekenhuisteam zal uw elektrolyten, de status van uw interne organen en uw algehele vochtstatus nauwlettend volgen.
- Isolatie. Omdat de huidbeschadiging van TEN het risico op infectie verhoogt, wordt u geïsoleerd van anderen en mogelijke bronnen van infectie.
Medicijnen die worden gebruikt om TEN te behandelen, zijn onder meer:
- Antibiotica. Bijna iedereen met TEN krijgt antibiotica om infecties te voorkomen of te behandelen.
- Intraveneuze immunoglobuline G (IVIG). Immunoglobulines zijn antilichamen die uw immuunsysteem helpen. IVIG wordt soms gebruikt om de reactie te beheersen. Dit is een off-label gebruik van IVIG.
- TNF-alfaremmer etanercept en immunosuppressivum cyclosporine. Dit zijn veelbelovende behandelingen die vaak worden aanbevolen door experts in de behandeling van TEN. Dit is een off-label gebruik van beide medicijnen.
Specifieke lichaamsdelen hebben mogelijk verschillende behandelingen nodig. Als uw mond bijvoorbeeld is aangetast, kan naast andere behandelingen een specifiek mondwater op recept worden gebruikt.
Uw ziekenhuisteam zal ook uw ogen en geslachtsdelen nauwlettend volgen op tekenen. Als ze tekenen detecteren, zullen ze specifieke plaatselijke behandelingen gebruiken om complicaties te voorkomen, zoals verlies van gezichtsvermogen en littekens.
Momenteel is er geen standaardbehandelingsregime voor TEN. De behandeling kan variëren afhankelijk van het ziekenhuis. Sommige ziekenhuizen gebruiken bijvoorbeeld IVIG, terwijl andere een combinatie van etanercept en cyclosporine gebruiken.
Etanercept en cyclosporine zijn momenteel niet goedgekeurd door de Food and Drug Administration (FDA) om TEN te behandelen. Voor dit doel kunnen ze echter off-label worden gebruikt. Off-label gebruik betekent dat uw arts een medicijn kan voorschrijven voor een aandoening waarvoor het niet is goedgekeurd als hij denkt dat u baat zou kunnen hebben bij het medicijn. Meer informatie over off-label gebruik van geneesmiddelen op recept.
Outlook
Het sterftecijfer van TEN is ongeveer 30 procent, maar kan zelfs hoger zijn. Er zijn echter veel factoren die uw individuele kijk beïnvloeden, waaronder uw:
- leeftijd
- algemene gezondheid
- ernst van uw aandoening, inclusief het betrokken lichaamsoppervlak
- loop van behandeling
Over het algemeen kan herstel 3 tot 6 weken duren. Mogelijke effecten op lange termijn zijn onder meer:
- verkleuring van de huid
- littekens
- droge huid en slijmvliezen
- haaruitval
- moeite met plassen
- verminderde smaak
- genitale afwijkingen
- visusveranderingen, inclusief verlies
Meenemen
Giftige epidermale necrolyse (TEN) is een ernstige noodsituatie. Als levensbedreigende huidaandoening kan dit snel leiden tot uitdroging en infectie. Roep onmiddellijk medische hulp in als u of iemand die u kent symptomen van TEN heeft.
De behandeling omvat ziekenhuisopname en opname op een brandwondenafdeling. Uw ziekenhuisteam geeft prioriteit aan wondzorg, vloeistoftherapie en pijnbestrijding. Het kan tot 6 weken duren voordat het beter wordt, maar een vroege behandeling zal uw herstel en vooruitzichten verbeteren.