Melanoma
Melanoom is de gevaarlijkste vorm van huidkanker. Het is ook de zeldzaamste. Het is de belangrijkste doodsoorzaak door huidziekte.
Andere veel voorkomende vormen van huidkanker zijn plaveiselcelcarcinoom en basaalcelcarcinoom.
Melanoom wordt veroorzaakt door veranderingen (mutaties) in huidcellen die melanocyten worden genoemd. Deze cellen maken een huidskleurpigment, melanine genaamd. Melanine is verantwoordelijk voor de huid- en haarkleur.
Melanoom kan voorkomen op een normale huid. Soms kan het zich ontwikkelen van moedervlekken. Moedervlekken die bij de geboorte aanwezig zijn, kunnen zich ontwikkelen tot melanomen. Grotere moedervlekken die bij de geboorte aanwezig zijn, lopen mogelijk een hoger risico op het ontwikkelen van melanoom.
Er zijn vier hoofdtypen melanoom:
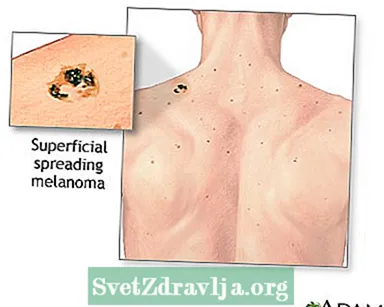
- Oppervlakkig verspreidend melanoom is de meest voorkomende soort. Het is meestal vlak en onregelmatig van vorm en kleur, met verschillende tinten zwart en bruin. Het komt het meest voor bij mensen met een lichte huid.
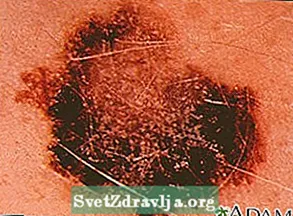
- Nodulair melanoom begint meestal als een verhoogd gebied dat donker zwartachtig blauw of blauwachtig rood is. Sommige hebben geen kleur (amelanotisch melanoom).
- Lentigo maligna melanoom komt meestal voor bij oudere mensen. Het komt het meest voor bij door de zon beschadigde huid van het gezicht, de nek en de armen. De abnormale huidgebieden zijn meestal groot, plat en bruin met bruine delen.
- Acral lentigineus melanoom is de minst voorkomende vorm. Het komt meestal voor op de handpalmen, voetzolen of onder de nagels.
Het risico op het ontwikkelen van melanoom neemt toe met de leeftijd. Maar steeds meer jongeren ontwikkelen het.
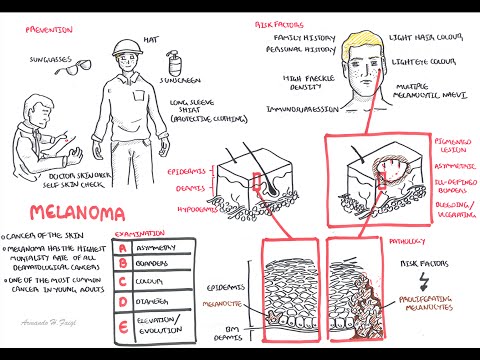
U heeft meer kans om melanoom te ontwikkelen als u:
- Een lichte huid, blauwe of groene ogen of rood of blond haar hebben
- Leef in zonnige klimaten of op grote hoogte
- Veel tijd doorgebracht in veel fel zonlicht vanwege een baan of andere activiteiten
- Een of meer blaarvorming door de zon hebben gehad tijdens de kindertijd
- Gebruik bruiningsapparaten, zoals zonnebanken
Andere risicofactoren zijn onder meer:
- Het hebben van naaste familieleden met melanoom
- Bepaalde soorten moedervlekken (atypische of dysplastische) of veel moedervlekken
- Verzwakt immuunsysteem door ziekte of medicijnen
Een moedervlek, zweer, knobbel of groei op de huid kan een teken zijn van melanoom of andere huidkanker. Een zweertje of gezwel dat bloedt, of kleurveranderingen kunnen ook een teken zijn van huidkanker.
De ABCDE systeem kan u helpen om mogelijke symptomen van melanoom te onthouden:
- EENsymmetrie: de ene helft van het abnormale gebied is anders dan de andere helft.
- Borden: De randen van de groei zijn onregelmatig.
- Ckleur: kleur verandert van het ene gebied naar het andere, met tinten bruin, bruin of zwart, en soms wit, rood of blauw. Er kan een mengsel van kleuren verschijnen in één wond.
- Diameter: De vlek is meestal (maar niet altijd) groter dan 5 mm in diameter - ongeveer zo groot als een potloodwisser.
- Evolutie: De mol verandert steeds van uiterlijk.
Een andere manier om naar mogelijk melanoom te zoeken is het 'lelijke eendje-teken'. Dit betekent dat het melanoom er niet uitziet als een van de andere plekken op het lichaam. Het valt op als het lelijke eendje in het kinderverhaal.
Uw zorgverlener zal uw huid controleren en kijken naar de grootte, vorm, kleur en textuur van verdachte gebieden met een dermatoscoop.
Als uw leverancier denkt dat u mogelijk huidkanker heeft, wordt een stukje huid van de groei verwijderd. Dit wordt een huidbiopsie genoemd. Het monster wordt naar een laboratorium gestuurd voor onderzoek onder een microscoop.
Bij sommige mensen met melanoom kan een schildwachtklierbiopsie (SLN) worden gedaan om te zien of de kanker zich heeft verspreid naar nabijgelegen lymfeklieren.
Zodra melanoom is gediagnosticeerd, kunnen CT-scans of andere soorten röntgenfoto's worden gemaakt om te zien of de kanker zich heeft verspreid.
Een operatie is bijna altijd nodig om melanoom te behandelen. De huidkanker en een deel van de omgeving worden verwijderd. Hoeveel huid wordt verwijderd, hangt af van hoe diep het melanoom is gegroeid.
Als de kanker zich heeft verspreid naar nabijgelegen lymfeklieren, kunnen deze lymfeklieren ook worden verwijderd. Na de operatie kunt u, afhankelijk van het risico op terugkeer van de ziekte, chemotherapie of immunotherapie krijgen.
Behandeling is moeilijker wanneer het melanoom zich heeft verspreid naar andere organen. De behandeling omvat het verkleinen van de huidkanker en het behandelen van de kanker in andere delen van het lichaam. U kunt ontvangen:
- Chemotherapie: Geneesmiddelen worden gebruikt om kankercellen direct te doden.
- Immunotherapie: deze omvatten geneesmiddelen zoals interferon om uw immuunsysteem te helpen de kanker te bestrijden, of andere geneesmiddelen die het vermogen van uw immuunsysteem versterken om kankercellen te vinden en te doden. Ze kunnen samen met chemotherapie en chirurgie worden gebruikt.
- Stralingsbehandelingen: deze kunnen worden gebruikt om kankercellen te doden.
- Chirurgie: Er kan een operatie worden uitgevoerd om kanker te verwijderen die zich naar andere delen van het lichaam heeft verspreid. Dit wordt gedaan om pijn of ongemak geassocieerd met de groeiende kanker te verlichten.
- Actuele medicijnen: het stimuleert het immuunsysteem in lokale gebieden.
Als u een moeilijk te behandelen melanoom heeft, kunt u overwegen om deel te nemen aan een klinische studie. Vraag uw arts om meer informatie. Onderzoekers blijven nieuwe behandelingen bestuderen.
U kunt de stress van ziekte verlichten door lid te worden van een kankerondersteuningsgroep. Door te delen met anderen die gemeenschappelijke ervaringen en problemen hebben, kunt u zich niet alleen voelen.
De volgende bronnen kunnen meer informatie geven over melanoom:
- Nationaal Kankerinstituut -- www.cancer.gov/about-nci
- American Cancer Society -- www.cancer.org/cancer/melanoma-skin-cancer
- De American Melanoma Foundation -- melanomafoundation.org/
Hoe goed u het doet, hangt van veel dingen af, waaronder hoe snel de kanker werd gediagnosticeerd en hoe ver deze zich heeft verspreid.
In een vroeg stadium kunnen de meeste melanomen worden genezen.
Melanoom dat erg diep is of zich heeft verspreid naar de lymfeklieren, zal na de behandeling waarschijnlijk terugkeren. Als het dieper is dan 4 mm of zich heeft verspreid naar de lymfeklieren, is de kans groter dat de kanker zich heeft verspreid naar andere weefsels en organen.
Als u een melanoom heeft gehad en bent hersteld, is het erg belangrijk om uw lichaam regelmatig te onderzoeken op ongebruikelijke veranderingen. Uw risico op melanoom neemt toe zodra u deze kanker heeft gehad. Melanoom kan jaren later terugkeren.
Melanoom kan zich uitbreiden naar andere delen van het lichaam.
Behandeling met melanoom kan bijwerkingen veroorzaken, waaronder pijn, misselijkheid en vermoeidheid.
Bel uw leverancier als u een nieuwe groei of andere veranderingen in uw huid opmerkt. Praat ook met uw provider als een bestaande plek:
- Veranderingen in vorm, maat of kleur
- Pijnlijk, gezwollen of ontstoken worden
- Begint te bloeden of te jeuken
Sommige mensen zouden een huidarts moeten raadplegen voor regelmatige huidonderzoeken. Dit zijn onder meer mensen met:
- Een familiegeschiedenis van melanoom
- Ernstig door de zon beschadigde huid
- Veel moedervlekken op hun huid
Een huidarts kan u onderzoeken en u vertellen of u regelmatig huidcontroles nodig heeft. Soms worden ongebruikelijke moedervlekken verwijderd om te voorkomen dat ze in melanoom veranderen.
U dient ook één keer per maand uw eigen huid te onderzoeken. Gebruik een spiegel om moeilijk te zien plaatsen te controleren. Gebruik het ABCDE-systeem en het bordje "lelijk eendje" bij het controleren van uw huid.
De beste manier om huidkanker te voorkomen, is door uw blootstelling aan zonlicht te verminderen. Ultraviolet licht is het meest intens tussen 10.00 en 16.00 uur. Probeer tijdens deze uren blootstelling aan de zon te vermijden. Bescherm je huid door een hoed, shirt met lange mouwen, lange rok of broek te dragen als je buiten moet zijn. De volgende tips kunnen ook helpen:
- Breng hoogwaardige zonnebrandcrème aan met een zonbeschermingsfactor (SPF) van 30 of hoger, ook als je maar kort naar buiten gaat.
- Breng een grote hoeveelheid zonnebrandcrème aan op alle blootgestelde delen, inclusief oren en voeten.
- Zoek naar zonnebrandmiddelen die zowel UVA- als UVB-licht blokkeren. Deze krijgen het label 'breed spectrum'.
- Gebruik een waterdichte formule bij blootstelling aan water.
- Breng zonnebrandcrème minimaal 30 minuten voordat u naar buiten gaat aan. Breng het vaak opnieuw aan, vooral na het zwemmen.
- Gebruik ook in de winter zonnebrandcrème. Bescherm uzelf ook op bewolkte dagen.
Andere belangrijke feiten om te veel blootstelling aan de zon te voorkomen:
- Vermijd oppervlakken die meer licht reflecteren, zoals water, zand, beton en witgeverfde delen.
- Wees extra voorzichtig op grotere hoogten, waar de huid sneller verbrandt.
- Vermijd zonnelampen, zonnebanken en zonnestudio's.
Hoewel melanoom zich in sommige moedervlekken kan ontwikkelen, zijn artsen van mening dat het geen voordeel heeft om moedervlekken te verwijderen om melanoom te voorkomen.
Huidkanker - melanoom; Kwaadaardig melanoom; Lentigo maligna melanoom; Melanoom in situ; Oppervlakkig verspreidend melanoom; Nodulair melanoom; Acral lentigineus melanoom
 Melanoom van de lever - MRI-scan
Melanoom van de lever - MRI-scan Huidkanker - kwaadaardig melanoom
Huidkanker - kwaadaardig melanoom Huidkanker - verhoogd meerkleurig melanoom
Huidkanker - verhoogd meerkleurig melanoom Huidkanker, melanoom - platte, bruine laesie
Huidkanker, melanoom - platte, bruine laesie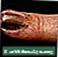 Huidkanker, melanoom op de vingernagel
Huidkanker, melanoom op de vingernagel Huidkanker, close-up van lentigo maligna melanoom
Huidkanker, close-up van lentigo maligna melanoom Huidkanker - oppervlakkige verspreiding van melanoom
Huidkanker - oppervlakkige verspreiding van melanoom Melanoma
Melanoma Huidkanker, melanoom - verheven, donkere laesie
Huidkanker, melanoom - verheven, donkere laesie Maligne melanoom
Maligne melanoom
Garbe C, Bauer J. Melanoom. In: Bologna JL, Schaffer JV, Cerroni L, eds. Dermatologie. 4e druk. Philadelphia, PA: Elsevier; 2018: hoofdstuk 113.
website van het Nationaal Kankerinstituut. Melanoombehandeling (PDQ) gezondheidsprofessional versie. www.cancer.gov/types/skin/hp/melanoma-treatment-pdq. Bijgewerkt op 8 november 2019. Toegankelijk op 29 januari 2020.
Nationale uitgebreide kankernetwerk website. NCCN klinische praktijkrichtlijnen in de oncologie: melanoom. Versie 2. 2018. www.nccn.org/professionals/physician_gls/pdf/melanoma.pdf. Bijgewerkt op 19 december 2019. Toegankelijk op 29 januari 2020.

