Toxische epidermale necrolyse: wat het is, symptomen en hoe de behandeling wordt uitgevoerd
Inhoud
Systemische epidermale necrolyse, of NET, is een zeldzame huidziekte die wordt gekenmerkt door de aanwezigheid van laesies door het hele lichaam die kunnen leiden tot permanente vervelling van de huid. Deze ziekte wordt voornamelijk veroorzaakt door het gebruik van medicijnen als Allopurinol en Carbamazepine, maar kan ook het gevolg zijn van bijvoorbeeld bacteriële of virale infecties.
NET is pijnlijk en kan tot 30% van de gevallen fataal zijn, dus zodra de eerste symptomen optreden, is het belangrijk om een dermatoloog te raadplegen zodat de diagnose kan worden bevestigd en de behandeling kan worden gestart.
De behandeling vindt plaats op de Intensive Care en vindt voornamelijk plaats met het opschorten van de medicatie die de ziekte veroorzaakt. Bovendien worden door de blootstelling van de huid en het slijmvlies preventieve maatregelen genomen om ziekenhuisinfecties te voorkomen, die de klinische toestand van de patiënt verder in gevaar kunnen brengen.
NET-symptomen
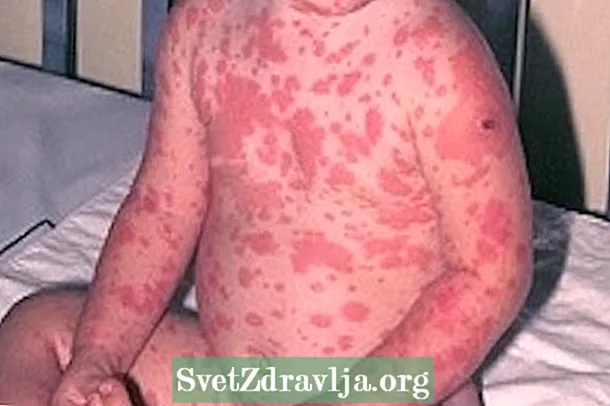
Het meest kenmerkende symptoom van toxische epidermale necrolyse is huidbeschadiging in meer dan 30% van het lichaam die kan bloeden en vocht kan afscheiden, wat uitdroging en infecties bevordert.
De belangrijkste symptomen zijn vergelijkbaar met griep, bijvoorbeeld:
- Malaise;
- Hoge koorts;
- Hoesten;
- Spier- en gewrichtspijn.
Deze symptomen verdwijnen echter na 2-3 dagen en worden gevolgd door:
- Huiduitslag, die kan bloeden en pijnlijk kan zijn;
- Necrosegebieden rond de laesies;
- Peeling van de huid;
- Blaarvorming;
- Verandering in het spijsverteringsstelsel door de aanwezigheid van laesies in het slijmvlies;
- Opkomst van zweren in de mond, keel en anus, minder vaak;
- Zwelling van de ogen.
Laesies als gevolg van toxische epidermale necrolyse komen in praktisch het hele lichaam voor, in tegenstelling tot het Stevens-Johnson-syndroom, dat ondanks dezelfde klinische manifestaties, diagnose en behandeling, de laesies meer geconcentreerd zijn in de romp, het gezicht en de borstkas. Lees meer over het syndroom van Stevens-Johnson.
Hoofdoorzaken
Toxische epidermale necrolyse wordt voornamelijk veroorzaakt door geneesmiddelen, zoals allopurinol, sulfonamide, anticonvulsiva of anti-epileptica, zoals carbamazepine, fenytoïne en fenobarbital. Bovendien hebben mensen met auto-immuunziekten, zoals systemische lupus erythematosus, of met een gecompromitteerd immuunsysteem, zoals aids, meer kans op huidlaesies die kenmerkend zijn voor necrolyse.
Behalve dat ze worden veroorzaakt door medicijnen, kunnen huidlaesies optreden als gevolg van infecties door virussen, schimmels, protozoa of bacteriën en de aanwezigheid van tumoren. Deze ziekte kan ook worden beïnvloed door ouderdom en genetische factoren.

Hoe de behandeling is uitgevoerd
De behandeling van toxische epidermale necrolyse gebeurt op een Intensive Care voor brandwonden en bestaat uit het elimineren van de medicatie die door de patiënt wordt gebruikt, aangezien de NET meestal het gevolg is van bijwerkingen van bepaalde medicijnen.
Bovendien wordt vloeistof- en elektrolytvervanging die verloren gaat als gevolg van uitgebreide huidlaesies door de injectie van serum in de ader uitgevoerd. Dagelijkse zorg voor verwondingen wordt ook uitgevoerd door een verpleegkundige om huidinfecties of gegeneraliseerde infecties te voorkomen, die behoorlijk ernstig kunnen zijn en de gezondheid van de patiënt verder in gevaar kunnen brengen.
Wanneer de laesies het slijmvlies bereiken, kan voeding moeilijk worden voor de persoon en daarom wordt voedsel intraveneus toegediend totdat de slijmvliezen zijn hersteld.
Om het ongemak veroorzaakt door de laesies te verminderen, kunnen koudwaterkompressen of neutrale crèmes ook worden gebruikt om de hydratatie van de huid te bevorderen. Daarnaast kan de arts ook het gebruik van anti-allergenen, corticosteroïden of antibiotica aanbevelen, bijvoorbeeld als de NET wordt veroorzaakt door bacteriën of als de patiënt een infectie heeft opgelopen als gevolg van de ziekte en dat de klinische toestand kan verergeren. .
Hoe de diagnose wordt gesteld
De diagnose wordt voornamelijk gesteld op basis van de kenmerken van de laesies. Er is geen laboratoriumtest die kan aangeven welk medicijn verantwoordelijk is voor de ziekte en de stimulustesten zijn in dit geval niet aangewezen, omdat dit de ziekte kan verergeren. Het is dus belangrijk dat de persoon de arts informeert als hij een ziekte heeft of als hij medicatie gebruikt, zodat de arts de diagnose van de ziekte kan bevestigen en de veroorzaker kan identificeren.
Om de diagnose te bevestigen, vraagt de arts bovendien meestal om een huidbiopsie, evenals een volledig bloedbeeld, microbiologische tests van bloed, urine en wondsecretie om te controleren op een infectie, en de dosering van enkele factoren die verantwoordelijk zijn voor het immuunsysteem. reactie.
